Medicamentele eliberate pe bază de prescripție medicală sunt una dintre principalele cauze de deces
Sursa: Institutul Brownstone, Dr. Peter C. Gøtzsche, 16 aprilie 2024
Iar medicamentele psihiatrice sunt a treia cauză principală de deces
Tratarea excesivă cu medicamente ucide mulți oameni, iar rata mortalității este în creștere. Prin urmare, este ciudat că am permis ca această pandemie de lungă durată a medicamentelor să continue, și cu atât mai mult cu cât majoritatea deceselor cauzate de droguri pot fi ușor prevenite.
În 2013, am estimat că medicamentele noastre eliberate pe bază de prescripție medicală sunt a treia cauză principală de deces, după bolile de inimă și cancer, iar în 2015, că numai medicamentele psihiatrice sunt, de asemenea, a treia cauză principală de deces. Cu toate acestea, în SUA, se afirmă în mod obișnuit că medicamentele noastre sunt „doar” a patra cauză principală de deces3,4. Această estimare a fost obținută dintr-o meta-analiză din 1998 a 39 de studii americane în care monitorii au înregistrat toate reacțiile adverse la medicamente care au apărut în timp ce pacienții erau în spital sau care au reprezentat motivul internării în spital5.
Această metodologie subestimează în mod clar decesele cauzate de medicamente. Majoritatea persoanelor care mor din cauza medicamentelor mor în afara spitalelor, iar timpul petrecut de oameni în spitale a fost de numai 11 zile în medie în meta-analiză.5 Mai mult, meta-analiza a inclus numai pacienții care au murit din cauza medicamentelor care au fost prescrise în mod corespunzător, nu și pe cei care au murit ca urmare a erorilor de administrare a medicamentelor, a nerespectării tratamentului, a supradozajului sau a abuzului de medicamente, și nu și decesele în care reacția adversă la medicament a fost doar posibilă.5
Mulți oameni mor din cauza unor erori, de exemplu, utilizarea simultană a unor medicamente contraindicate, iar multe dintre posibilele decese cauzate de medicamente sunt reale. În plus, majoritatea studiilor incluse sunt foarte vechi, anul median de publicare fiind 1973, iar decesele cauzate de droguri au crescut dramatic în ultimii 50 de ani. De exemplu, 37 309 decese cauzate de medicamente au fost raportate la FDA în 2006 și 123 927 zece ani mai târziu, adică de 3,3 ori mai multe.6
În registrele spitalelor și în rapoartele medicilor legiști, decesele legate de medicamentele eliberate pe bază de rețetă sunt adesea considerate ca fiind din cauze naturale sau necunoscute. Această concepție eronată este deosebit de frecventă în cazul deceselor cauzate de medicamente psihiatrice.2,7 Chiar și atunci când pacienții tineri cu schizofrenie mor subit, se vorbește despre o moarte naturală. Dar nu este natural să mori tânăr și este bine cunoscut faptul că neurolepticele pot provoca aritmii cardiace letale.
Mulți oameni mor din cauza medicamentelor pe care le iau, fără să ridice nicio suspiciune că ar putea fi vorba de un efect advers al medicamentului. Medicamentele depresive ucid mulți oameni, mai ales în rândul persoanelor în vârstă, deoarece pot provoca hipotensiune ortostatică, sedare, confuzie și amețeli. Medicamentele dublează riscul de căderi și de fracturi de șold într-o manieră dependentă de doza, iar în decurs de un an după o fractură de șold, aproximativ o cincime dintre pacienți vor fi murit. Deoarece persoanele în vârstă cad oricum de multe ori, nu se poate ști dacă aceste decese sunt decese cauzate de medicamente.
Un alt exemplu de decese medicamentoase nerecunoscute este oferit de medicamentele antiinflamatoare nesteroidiene (AINS). Acestea au ucis sute de mii de persoane, in principal prin atacuri de cord și ulcere gastrice sângerânde, dar este puțin probabil ca aceste decese să fie codificate ca reacții adverse la medicamente, deoarece astfel de decese apar și la pacienții care nu iau aceste medicamente.
Meta-analiza americană din 1998 a estimat că 106 000 de pacienți mor în fiecare an în spital din cauza efectelor adverse ale medicamentelor (o rată de deces de 0,32%).5 Un studiu norvegian realizat cu atenție a examinat 732 de decese survenite într-o perioadă de doi ani care s-a încheiat în 1995 la un departament de medicină internă și a constatat că au existat 9,5 decese cauzate de medicamente la 1 000 de pacienți (o rată de deces de 1%).10 Aceasta este o estimare mult mai fiabilă, deoarece decesele cauzate de medicamente au crescut în mod semnificativ. Dacă aplicăm această estimare la SUA, obținem 315.000 decese anuale cauzate de medicamente în spitale. O trecere în revistă a patru studii mai noi, din 2008 până în 2011, a estimat că au existat peste 400.000 de decese cauzate de medicamente în spitalele din SUA.11
Utilizarea medicamentelor este în prezent atât de frecventă încât s-ar putea aștepta ca nou-născuții din 2019 să ia medicamente eliberate pe bază de rețetă timp de aproximativ jumătate din viața lor în SUA.12 În plus, polifarmacia a crescut.12
Câte persoane sunt ucise de medicamente psihiatrice?
Dacă dorim să estimăm numărul de decese cauzate de medicamentele psihiatrice, cele mai fiabile dovezi pe care le avem sunt studiile randomizate controlate cu placebo. Dar trebuie să luăm în considerare limitările acestora.
În primul rând, acestea durează de obicei doar câteva săptămâni, deși majoritatea pacienților iau medicamentele timp de mai mulți ani.13,14
În al doilea rând, polifarmacia este frecventă în psihiatrie, iar acest lucru crește riscul de deces. Ca exemplu, Consiliul danez pentru sănătate a avertizat că adăugarea unei benzodiazepine la un neuroleptic crește mortalitatea cu 50-65%.15
În al treilea rând, jumătate din toate decesele lipsesc din rapoartele publicate ale studiilor.16 Pentru demență, datele publicate arată că la fiecare 100 de persoane tratate cu un neuroleptic mai nou timp de zece săptămâni, un pacient este ucis.17 Aceasta este o rată de deces extrem de ridicată pentru un medicament, dar datele FDA privind aceleași studii arată că este de două ori mai ridicată, și anume doi pacienți uciși la 100 după zece săptămâni.18 Și dacă extindem perioada de observație, numărul deceselor devine și mai mare. Un studiu finlandez efectuat pe 70 718 persoane din comunitate nou diagnosticate cu boala Alzheimer a raportat că neurolepticele ucid anual 4-5 persoane la 100, în comparație cu pacienții care nu au fost tratați.
În al patrulea rând, proiectarea studiilor privind medicamentele psihiatrice este părtinitoare. În aproape toate cazurile, pacienții erau deja sub tratament înainte de a intra în studiu și, prin urmare, unii dintre cei randomizați la placebo vor avea efecte de sevraj care le vor crește riscul de a muri, de exemplu din cauza acatiei. Nu este posibil să se utilizeze studiile controlate cu placebo în schizofrenie pentru a estima efectul neurolepticelor asupra mortalității din cauza modelului de retragere a medicamentelor. Rata de sinucidere în aceste studii neetice a fost de 2-5 ori mai mare decât norma.20,21 Unul din 145 de pacienți care au intrat în studiile cu risperidonă, olanzapină, quetiapină și sertindole a murit, dar niciunul dintre aceste decese nu a fost menționat în literatura științifică, iar FDA nu a cerut ca acestea să fie menționate.
În al cincilea rând, sunt ignorate evenimentele care au loc după ce studiul este oprit. În studiile Pfizer privind sertralina la adulți, raportul de risc pentru sinucideri și tentative de suicid a fost de 0,52 atunci când urmărirea a fost de numai 24 de ore, dar de 1,47 atunci când urmărirea a fost de 30 de zile, adică o creștere a evenimentelor suicidare.22 Iar atunci când cercetătorii au reanalizat datele studiilor FDA privind medicamentele pentru depresie și au inclus daunele apărute în timpul urmăririi, au constatat că medicamentele dublează numărul de sinucideri la adulți în comparație cu placebo.23,24
În 2013, am estimat că, la persoanele cu vârsta de 65 de ani și peste, neurolepticele, benzodiazepinele sau similare și medicamentele pentru depresie ucid anual 209.000 de persoane în Statele Unite.2 Am folosit însă estimări destul de conservatoare și date de utilizare din Danemarca, care sunt mult mai mici decât cele din SUA. Prin urmare, am actualizat analiza pe baza datelor de utilizare din SUA, concentrându-mă din nou asupra grupurilor de vârstă mai înaintată.
În cazul neurolepticelor, am utilizat estimarea de 2% de mortalitate din datele FDA.18
În cazul benzodiazepinelor și al medicamentelor similare, un studiu de cohortă comparată a arătat că medicamentele au dublat rata mortalității, deși vârsta medie a pacienților era de numai 55 de ani.25Rata de mortalitate în exces a fost de aproximativ 1% pe an. Într-un alt studiu de cohortă de mari dimensiuni și comparat, anexa la raportul studiului arată că hipnoticele au cvadruplat rata de deces (raportul de risc 4,5).26 Acești autori au estimat că somniferele ucid între 320.000 și 507.000 de americani în fiecare an.26 O estimare rezonabilă a ratei anuale de deces ar fi, prin urmare, de 2%.
În ceea ce privește ISRS, un studiu de cohortă realizat în Marea Britanie pe 60.746 de pacienți depresivi cu vârsta peste 65 de ani a arătat că acestea au dus la căderi și că medicamentele ucid 3,6% dintre pacienții tratați timp de un an.27 Studiul a fost realizat foarte bine, de exemplu, pacienții au fost propriul lor control într-una dintre analize, ceea ce reprezintă o modalitate bună de a elimina efectul factorilor de confuzie. Dar rata de mortalitate este surprinzător de mare.
Un alt studiu de cohortă, efectuat pe 136 293 de femei americane aflate la postmenopauză (cu vârste cuprinse între 50 și 79 de ani) care au participat la studiul Women’s Health Initiative, a constatat că medicamentele pentru depresie au fost asociate cu o creștere de 32% a mortalității din toate cauzele după ajustarea pentru factorii de confuzie, ceea ce corespunde la 0,5% dintre femeile ucise de SSRI atunci când au fost tratate timp de un an.28 Rata de deces a fost foarte probabil subestimată. Autorii au avertizat că rezultatele lor trebuie interpretate cu mare precauție, deoarece modul în care a fost stabilită expunerea la medicamente antidepresive a presupus un risc ridicat de clasificare eronată, ceea ce ar face mai dificilă constatarea unei creșteri a mortalității. În plus, pacienții au fost mult mai tineri decât în studiul din Marea Britanie, iar rata mortalității a crescut semnificativ odată cu vârsta și a fost de 1,4% pentru cei cu vârste cuprinse între 70 și 79 de ani. În cele din urmă, femeile expuse și cele neexpuse au fost diferite pentru mulți factori de risc importanți pentru decesul prematur, în timp ce persoanele din cohorta din Marea Britanie au fost propriul lor control.
Din aceste motive, am decis să folosesc media celor două estimări, o rată anuală de deces de 2%.
Acestea sunt rezultatele mele pentru SUA pentru aceste trei grupe de medicamente pentru persoanele cu vârsta de cel puțin 65 de ani (58,2 milioane; utilizarea este doar în ambulatoriu):29-32
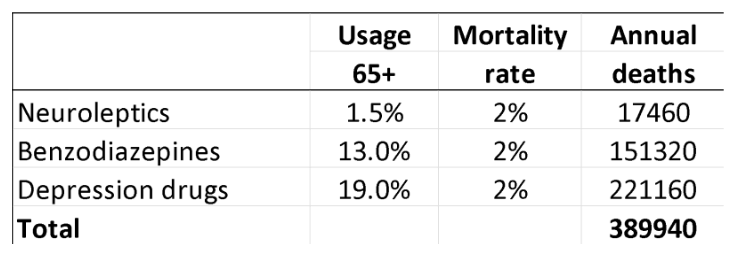
O limitare a acestor estimări este faptul că nu poți muri decât o singură dată, iar mulți oameni primesc polifarmacie. Nu este clar cum ar trebui să ajustăm pentru acest lucru. În studiul de cohortă din Marea Britanie privind pacienții depresivi, 9% au luat și neuroleptice, iar 24% au luat hipnotice/anxiolitice.27
Pe de altă parte, datele privind ratele de deces provin din studii în care mulți pacienți luau, de asemenea, mai multe medicamente psihiatrice în grupul de comparație, astfel încât nu este probabil ca aceasta să fie o limitare majoră, având în vedere, de asemenea, că polifarmacia crește mortalitatea dincolo de ceea ce provoacă medicamentele individuale.
Statisticile de la Centrele pentru Controlul și Prevenirea Bolilor enumeră aceste patru cauze principale de deces:33
Bolile de inimă: 695,547
Cancer: 605 213
Covid-19: 416,893
Accidente: 224,935
Decesele cauzate de Covid-19 sunt în scădere rapidă, iar multe dintre aceste decese nu sunt cauzate de virus, ci doar au avut loc la persoanele care au fost testate pozitiv pentru acesta, deoarece OMS a recomandat ca toate decesele la persoanele testate pozitiv să fie numite decese cauzate de Covid.
Tinerii au un risc de deces mult mai mic decât vârstnicii, deoarece rareori cad și își rup șoldul, motiv pentru care m-am concentrat asupra vârstnicilor. Am încercat să fiu conservator. Estimarea mea omite multe decese cauzate de medicamente la cei mai tineri de 65 de ani; a inclus doar trei clase de medicamente psihiatrice; și nu a inclus decesele din spitale.
Prin urmare, nu mă îndoiesc că medicamentele psihiatrice sunt a treia cauză principală de deces, după bolile de inimă și cancer.
Alte grupe de medicamente și decese în spital
Analgezicele sunt, de asemenea, ucigașe majore. În SUA, aproximativ 70.000 de persoane au fost ucise în 2021 de o supradoză de opioide sintetice.34
Utilizarea de AINS este, de asemenea, ridicată. În SUA, 26 % dintre adulți le folosesc în mod regulat, dintre care 16 % le obțin fără prescriptie medicală35 (în principal ibuprofen și diclofenac).36
Deoarece nu pare să existe diferențe majore între medicamente în ceea ce privește capacitatea lor de a provocavtromboze putem utiliza datele pentru rofecoxib. Merck și Pfizer au subdeclarat evenimentele trombotice în studiile lor cu rofecoxib și, respectiv, celecoxib, într-o asemenea măsură încât a constituit o fraudă, dar într-un singur studiu, de adenoame colorectale, Merck a evaluat evenimentele trombotice. Au existat cu 1,5 mai multe cazuri de infarct miocardic, moarte cardiacă subită sau accident vascular cerebral cu rofecoxib decât cu placebo la 100 de pacienți tratați.38 Aproximativ 10% dintre tromboze sunt fatale, dar atacurile de cord sunt rare la tineri. Restrângând analiza la cei cu vârsta de cel puțin 65 de ani, obținem 87 300 de decese anuale.
S-a estimat că în Marea Britanie au loc 3.700 de decese în fiecare an din cauza complicațiilor ulcerului peptic la utilizatorii de AINS, ceea ce corespunde la aproximativ 20.000 de decese în fiecare an în SUA. Astfel, estimarea totală a deceselor cauzate de AINS este de aproximativ 107.000.
Dacă adăugăm estimările de mai sus, 315.000 de decese în spitale, 390.000 de decese cauzate de medicamente psihiatrice, 70.000 de decese cauzate de opioide sintetice și 107.000 de decese cauzate de AINS, obținem 882.000 de decese cauzate de droguri în Statele Unite anual.
Multe medicamente utilizate în mod obișnuit, altele decât cele menționate mai sus, pot provoca amețeli și căderi, de exemplu, medicamentele anticolinergice împotriva incontinenței urinare și medicamentele pentru demență, care sunt utilizate de 1% și, respectiv, 0,5% din populația daneză, deși nu au efecte relevante din punct de vedere clinic.
Este dificil de știut care este numărul exact de decese cauzate de medicamentele noastre, dar nu există nicio îndoială că acestea reprezintă principala cauză de deces. Iar numărul de decese ar fi mult mai mare dacă am include persoanele cu vârsta sub 65 de ani. În plus, din numărul oficial de decese cauzate de boli de inimă ar trebui să le scădem pe cele cauzate de AINS, precum și din accidente, decesele prin căderi cauzate de medicamente psihiatrice și multe alte medicamente.
Dacă o asemenea pandemie extrem de letală ar fi fost cauzată de un microorganism, am fi făcut tot ce ne stătea în putință pentru a o ține sub control. Tragedia este că am putea controla cu ușurință pandemia noastră de medicamente, dar atunci când politicienii noștri acționează, de obicei înrăutățesc situația. Aceștia au fost atât de mult influențați de industria farmaceutică, încât reglementarea medicamentelor a devenit mult mai permisivă decât în trecut.40
Cele mai multe dintre decesele cauzate de medicamente pot fi prevenite mai ales pentru că majoritatea pacienților care au murit nu aveau nevoie de medicamentul care i-a ucis. În studiile controlate cu placebo, efectul neurolepticelor și al medicamentelor pentru depresie a fost considerabil sub cel mai mic efect clinic relevant, inclusiv pentru depresia foarte severă.2,7 Și, în ciuda numelui lor, medicamentele antiinflamatoare nesteroidiene, AINS, nu au efecte antiinflamatoare,1,42 iar revizuirile sistematice au arătat că efectul lor analgezic este similar cu cel al paracetamolului (paracetamol). Cu toate acestea, celor mai mulți pacienți cu dureri li se recomandă să ia atât paracetamol, cât și un AINS fără prescripție medicală. Acest lucru nu va crește efectul, ci doar riscul de a muri.
Cel mai tragic este că psihiatrii de frunte din întreaga lume nu realizează cât de ineficiente și periculoase sunt medicamentele lor. Un psihiatru american, Roy Perlis, profesor la Harvard, a susținut în aprilie 2024 că pastilele pentru depresie ar trebui să fie vândute fără prescripție medicală, deoarece sunt „sigure și eficiente „43. Acestea sunt extrem de nesigure și ineficiente. Perlis a susținut, de asemenea, că medicamentele pentru depresie nu cresc riscul de sinucidere la persoanele cu vârsta peste 25 de ani, ceea ce este, de asemenea, greșit. Acestea dublează numărul sinuciderilor la adulți.23,24
Perlis a scris: „Unii încă pun la îndoială bazele biologice ale acestei tulburări, în ciuda identificării a peste 100 de gene care cresc riscul de depresie și a studiilor de neuroimagistică care arată diferențe în creierul persoanelor cu depresie”. Ambele afirmații sunt pur și simplu greșite. Studiile de asociere genetică au rămas cu mâinile goale, la fel ca și studiile de imagistică cerebrală, care sunt, în general, foarte defectuoase.44 Oamenii sunt deprimați pentru că trăiesc vieți deprimante, nu din cauza unei tulburări cerebrale.
Referințe
1 Gøtzsche PC. Deadly Medicines and Organised Crime: How Big Pharma Has Corrupted Health Care. Londra: Radcliffe Publishing; 2013.
2 Gøtzsche PC. Psihiatrie mortală și negare organizată. Copenhaga: People’s Press; 2015.
3 Schroeder MO. Death by Prescription: Conform unei estimări, administrarea de medicamente prescrise este a patra cauză principală de deces în rândul americanilor. US News 2016; 27 septembrie.
4 Light DW, Lexchin J, Darrow JJ. Corupția instituțională a produselor farmaceutice și mitul medicamentelor sigure și eficiente. J Law Med Ethics 2013;41:590-600.
5 Lazarou J, Pomeranz BH, Corey PN. Incidența reacțiilor adverse la medicamente la pacienții spitalizați: o meta-analiză a studiilor prospective. JAMA 1998;279:1200-5.
6 Raportarea FAERS în funcție de rezultatele pacienților în funcție de an. FDA 2015;Nov 10.
7 Gøtzsche PC. Kitul de supraviețuire pentru sănătate mintală și retragerea de la medicamentele psihiatrice. Ann Arbor: L H Press; 2022.
8 Hubbard R, Farrington P, Smith C, et al. Expunerea la antidepresivele triciclice și inhibitorii selectivi ai recaptării serotoninei și riscul de fractură de șold. Am J Epidemiol 2003;158:77-84.
9 Thapa PB, Gideon P, Cost TW, et al. Antidepresivele și riscul de căderi în rândul rezidenților din căminele de bătrâni. N Engl J Med 1998;339:875-82.
10 Ebbesen J, Buajordet I, Erikssen J, et al. Decese legate de medicamente într-un departament de medicină internă. Arch Intern Med 2001;161:2317-23.
11 James JTA. O nouă estimare, bazată pe dovezi, a daunelor pacienților asociate cu îngrijirea spitalicească. J Patient Saf 2013;9:122-8.
12 Ho JY. Modele de parcurs de viață ale consumului de medicamente cu prescripție medicală în Statele Unite. Demografie 2023;60:1549-79.
13 Gøtzsche PC. Utilizarea pe termen lung a antipsihoticelor și antidepresivelor nu se bazează pe dovezi. Int J Risk Saf Med 2020;31:37-42.
14 Gøtzsche PC. Utilizarea pe termen lung a benzodiazepinelor, stimulentelor și litiului nu este bazată pe dovezi. Clin Neuropsychiatry 2020;17:281-3.
15 Forbruget af antipsykotika blandt 18-64 årige patienter, med skizofreni, mani eller bipolar affektiv sindslidelse. København: Sundhedsstyrelsen; 2006.
16 Hughes S, Cohen D, Jaggi R. Differences in reporting serious adverse events in industry sponsored clinical trial registerries and journal articles on antidepressant and antipsychotic drugs: a cross-sectional study. BMJ Open 2014;4:e005535.
17 Schneider LS, Dagerman KS, Insel P. Riscul de deces în cazul tratamentului cu medicamente antipsihotice atipice pentru demență: meta-analiză a studiilor randomizate controlate cu placebo. JAMA 2005;294:1934-43.
18 Prospectul FDA pentru Risperdal (risperidonă). Accesat la 30 mai 2022.
19 Koponen M, Taipale H, Lavikainen P, et al. Risk of Mortality Associated with Antipsychotic Monotherapy and Polypharmacy Among Community-Dwelling Persons with Alzheimer’s Disease. J Alzheimers Dis 2017;56:107-18.
20 Whitaker R. Lure of Riches Fuels Testing (Atracția bogăției alimentează testele). Boston Globe 1998; Nov 17.
21 Whitaker R. Mad in America: Știință proastă, medicină proastă și maltratarea persistentă a bolnavilor mintal. Cambridge: Perseus Books Group; 2002:pagina 269.
22 Vanderburg DG, Batzar E, Fogel I, et al. A pooled analysis of suicidality in double-blind, placebo-controlled studies of sertraline in adults. J Clin Psychiatry2009;70:674-83.
23 Hengartner MP, Plöderl M. Newer-Generation Antidepressants and Suicide Risk in Randomized Controlled Trials: a Re-Analysis of the FDA Database. Psychother Psychosom 2019;88:247-8.
24. Hengartner MP, Plöderl M. Răspuns la scrisoarea către editor: „Antidepresivele de generație mai nouă și riscul de suicid: Gânduri despre ReAnalysis de Hengartner și Plöderl” Psychother Psychosom 2019;88:373-4.
25 Weich S, Pearce HL, Croft P, et al. Efectul prescripțiilor de medicamente anxiolitice și hipnotice asupra riscurilor de mortalitate: studiu de cohortă retrospectiv. BMJ 2014;348:g1996.
26 Kripke DF, Langer RD, Kline LE. Asocierea hipnoticelor cu mortalitatea sau cancerul: un studiu de cohortă comparată. BMJ Open 2012;2:e000850.
27 Coupland C, Dhiman P, Morriss R, et al. Utilizarea antidepresivelor și riscul de rezultate adverse la persoanele în vârstă: studiu de cohortă bazat pe populație. BMJ 2011;343:d4551.
28 Smoller JW, Allison M, Cochrane BB, et al. Utilizarea antidepresivelor și riscul de morbiditate și mortalitate cardiovasculară incidentă în rândul femeilor aflate la postmenopauză în cadrul studiului Women’s Health Initiative. Arch Intern Med 2009;169:2128-39.
29 O’Neill A. Distribuția vârstei în Statele Unite din 2012 până în 2022. Statista 2024;Jan 25.
30 Olfson M, King M, Schoenbaum M. Antipsychotic Treatment of Adults in the United States (Tratamentul antipsihotic al adulților în Statele Unite). Psychiatrist.com 2015;21 octombrie.
31 Maust DT, Lin LA, Blow FC. Benzodiazepine Use and Misuse Among Adults in the United States (Utilizarea și abuzul de benzodiazepine în rândul adulților din Statele Unite). Psychiatr Serv 2019;70:97-106.
32 Brody DJ, Gu Q. Gu Q. Utilizarea antidepresivelor în rândul adulților: Statele Unite, 2015-2018. CDC 2020; Sept.
33 Centrele pentru controlul și prevenirea bolilor. Principalele cauze de deces. 2024; Jan 17.
34 Decese prin supradoză de medicamente. Centrele pentru controlul și prevenirea bolilor 2023; 22 aug.
35 Davis JS, Lee HY, Lee HY, Kim J, et al. Utilizarea medicamentelor antiinflamatoare nesteroidiene la adulții din SUA: modificări în timp și în funcție de caracteristicile demografice. Open Heart 2017; 4:e000550.
36 Conaghan PG. Un deceniu turbulent pentru AINS: actualizare privind conceptele actuale de clasificare, epidemiologie, eficacitate comparativă și toxicitate. Rheumatol Int2012;32:1491-502.
37 Bally M, Dendukuri N, Rich B, et al. Risk of acute myocardial infarction with NSAIDs in real world use: bayesian meta-analysis of individual patient data. BMJ2017;357:j1909.
38. Bresalier RS, Sandler RS, Quan H, et al. Evenimente cardiovasculare asociate cu Rofecoxib într-un studiu de chimioprevenție a adenomului colorectal. N Engl J Med2005;352:1092-102.
39. Blower AL, Brooks A, Fenn GC, et al. Internări de urgență pentru boli gastrointestinale superioare și relația lor cu utilizarea AINS. Aliment Pharmacol Ther1997;11:283-91.
40 Davis C, Lexchin J, Jefferson T, Gøtzsche P, McKee M. „Adaptive pathways” to drug authorisation: Adaptarea la industrie? BMJ 2016;354:i4437.
41 van der Hooft CS, Sturkenboom MC, van Grootheest K, et al. Spitalizări legate de reacții adverse la medicamente: un studiu la nivel național în Țările de Jos. Drug Saf 2006;29:161-8.
42 Gøtzsche PC. Marea păcăleală de marketing: Medicamentele nesteroidiene, antiinflamatoare (AINS) nu sunt antiinflamatoare. Copenhaga: Institutul pentru Libertate Științifică 2022;Nov 10.
43 Perlis R. A venit timpul pentru antidepresivele fără prescripție medicală. Stat News 2024;8 aprilie.
44 Gøtzsche PC. Manual de psihiatrie critică. Copenhaga: Institutul pentru libertate științifică; 2022. Disponibil în mod gratuit.
Suggest a correction